Бурсит коленного сустава — полное описание заболевания, симптомы и лечение
Бурсит коленного сустава — острая или хроническая патология, поражающая синовиальные сумки. В их полости образуется и накапливается экссудат, что приводит к резкому снижению функциональной активности сочленения. Причинами развития бурсита становятся травмы, постоянное механическое раздражение, воспалительные и дегенеративно-дистрофические суставные заболевания, инфекционные процессы любой локализации. Ведущие клинические проявления патологии — боль в колене, усиливающаяся при ходьбе, отек, покраснение кожи, ограничение объема движений.
Диагноз выставляется на основании внешнего осмотра и жалоб пациента, результатов инструментальных и бактериологических исследований. Лечение острого бурсита — консервативное, с помощью фармакологических препаратов, физиотерапевтических и массажных процедур, ЛФК, ношения ортопедических приспособлений. Хроническое заболевание в большинстве случаев требует проведения хирургической операции.
Характерные особенности патологии
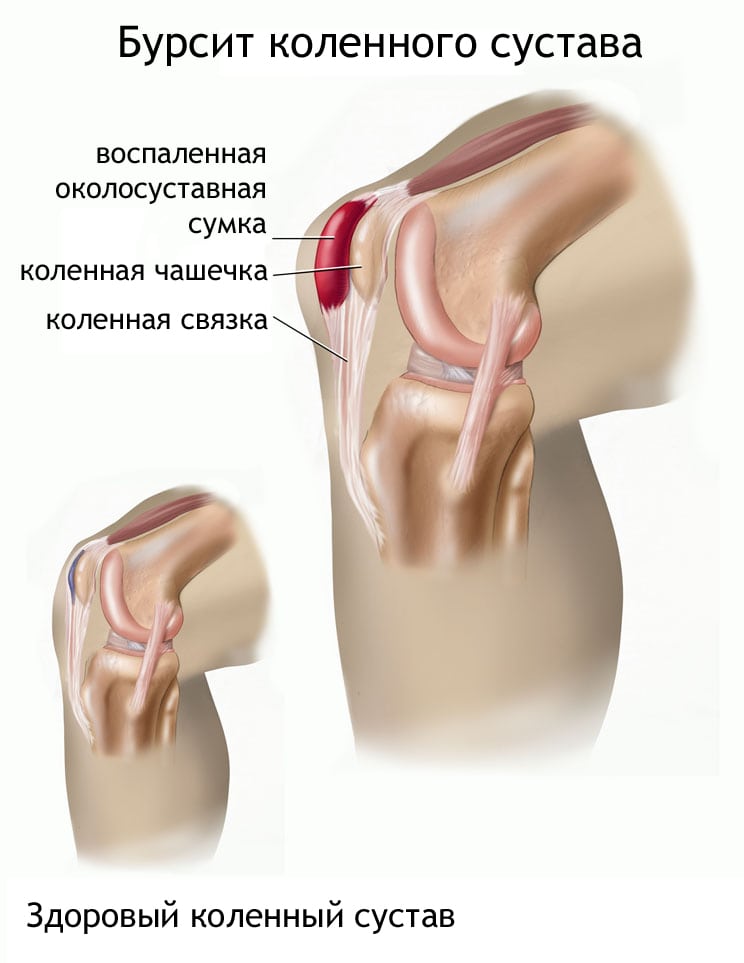
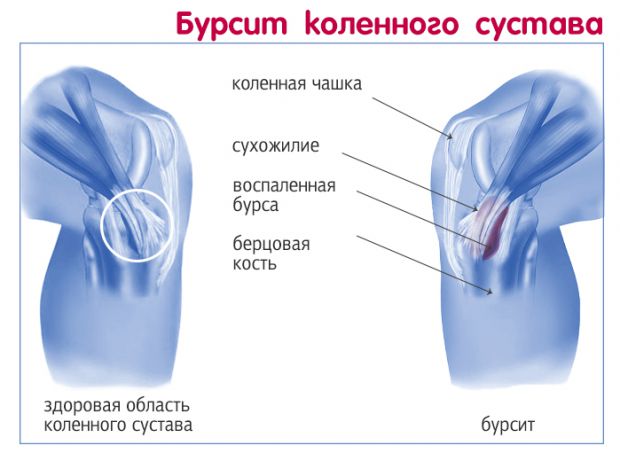
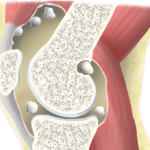
Синовиальная оболочка — внутренний слой щелевидной суставной сумки, выстилающий всю ее поверхность, а также расположенные в сочленении связки. В сумке в небольшом количестве содержится синовиальная жидкость. Ее основные функции — предохранение периартикулярных тканей (мышц, сухожилий, фасций) от трения и сдавливания, обеспечение хрящевых тканей питательными веществами и кислородом. Сумки бывают подмышечными, подфасциальными и подкожными в зависимости от их расположения в коленном суставе. Если под действием внешних или внутренних негативных факторов в них развивается воспалительный процесс, то в него постепенно могут вовлекаться все соединительнотканные структуры.
Избыточное скопление синовиальной жидкости наблюдается при инфицировании человека патогенными микроорганизмами. В процессе жизнедеятельности они выделяют в окружающее пространство токсичные вещества, раздражающие ткани. Нередко причиной этого тяжелого заболевания становятся травмы: ушибы, падения, прямые удары, длительное сдавливание, растяжение связок коленного сустава, разрывы мышечных и сухожильных волокон. Даже обычная гематома может привести к проникновению в синовиальную сумку болезнетворных бактерий. Наиболее часто бурсит колена развивается в результате следующих заболеваний:
- пролежни;
- трофические язвы;
- рожистое воспаление;
- сухие и мокнущие экземы;
- фурункулез;
- остеомиелит;
- карбункул.
Сначала бактерии размножаются в эпидермисе, а затем с потоком лимфы переносятся в сумку, запуская воспалительный процесс. Чаще всего бурсит диагностируется после травмирования колена с нарушением целостности кожи, например, при глубоком порезе или проколе кожи и инфицировании тканей эпидермальными или золотистыми стафилококками. Бактерии, вирусы, патогенные грибки могут проникнуть в суставную полость и из других областей тела. Первичные воспалительные очаги обычно сформированы в дыхательных путях, желудочно-кишечном тракте, органах мочеполовой системы.
В роли провоцирующих развитие бурсита колена факторов выступают аутоиммунные заболевания соединительной ткани — склеродермия, подагрический и ревматоидный полиартрит. В этих случаях синовиальная оболочка воспаляется в результате отложения солей на ее поверхности. Вероятность проникновения патогенных микробов в коленный сустав повышается при резком снижении сопротивляемости к ним организма. К этому предрасполагают некоторые почечные патологии, эндокринные расстройства (тиреотоксикоз, сахарный диабет), прием гормональных препаратов, алкоголизм.
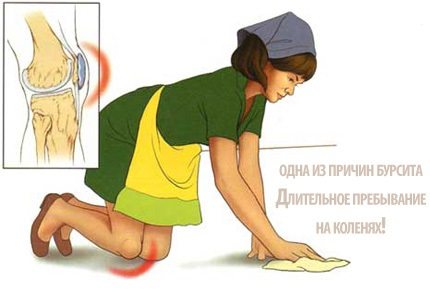
Хроническое заболевание обычно выявляется у пациентов, чья профессиональная или спортивная деятельность подразумевает совершение частых, монотонных движений или воздействие избыточных нагрузок на сустав. Вследствие постоянного механического раздражения синовиальная оболочка микротравмируется и воспаляется. В группе риска находятся домработницы, грузчики, штангисты, прыгуны.
Бурсит коленного сустава в зависимости от анатомического месторасположения имеет следующую классификацию:
- Препателлярный – располагается впереди коленной чашечки, наиболее распространенный вид болезни коленного сустава, чаще всего возникает после травм.
- Инфрапателярный – поражается оболочка ниже коленной чашечки и зачастую происходит от падений на колено.
- Супрапателлярный – образовывается выше коленной чашечки.
Клиническая картина
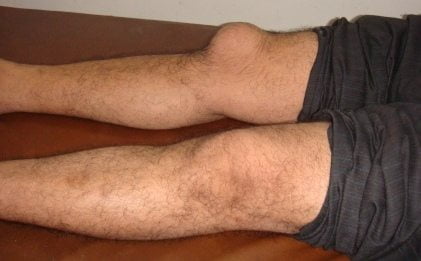
Клинические картины острого и хронического бурсита коленного сустава несколько разнятся. При острой форме под кожей в области расположения сумки образуется четко локализованное, упругое уплотнение. При надавливании на него возникает болезненность и флюктуация — симптом наличия экссудата в полости сумки. Если немного надавить на сформировавшуюся припухлость, то в ней ощущается перемещение, перетекание жидкости. Кожные покровы краснеют, становятся немного горячими на ощупь. Объем движений снижается, но не из-за развития контрактуры или спазмированности мышц. Человек намеренно избегает сгибания и разгибания сустава, чтобы снизить интенсивность болей.
При отсутствии врачебного вмешательства вскоре течение бурсита осложняется симптомами общей интоксикации:
- температура тела превышает субфебрильные значения, поднимается до 40°C;
- появляются озноб, лихорадочное состояние, увеличивается потоотделение;
- возникают неврологические расстройства — головные боли, головокружения, слабость, сонливость, быстрая утомляемость;
- выраженность болевого синдрома нарастает не только при движении, но и в состоянии покоя.
У детей и взрослых с ослабленным здоровьем бурсит может проявляться диспепсическими нарушениями — тошнотой, рвотой, отсутствием аппетита. Особенно опасным осложнением воспаления становится развитие флегмоны, или гнойного процесса в жировой клетчатке, не имеющего четких границ, склонного к распространению на окружающие ткани. Но проведение антибиотикотерапии позволит быстро купировать патологию.
Если же больной не обращается за медицинской помощью, то бурсит принимает хроническую форму. Ее симптомы выражены не ярко. Припухлость на колене становится менее плотной, а при надавливании на нее не возникает дискомфортных ощущений. Объем движений сохранен, боли появляются только при избыточных нагрузках, переохлаждении, обострении других хронических патологий.
Диагностика
Клинические проявления бурсита схожи с симптомами других патологий опорно-двигательной системы. Поэтому проводится дифференциальная диагностика для исключения ревматоидного, подагрического, реактивного, инфекционного артрита, синовита, артроза, разрыва сухожилий, тендовагинита. Для этого используются инструментальные исследования:
- УЗИ коленного сустава. Позволяет оценить состояние синовиальной сумки, количество находящегося в ней патологического экссудата. С помощью этой диагностической методики устанавливается качественный состав жидкости — наличие в ней гноя, крови, кальцинатов;
- компьютерная или магнитно-резонансная томография. Обычно проводят для выявления воспаления синовиальных оболочек, которые располагаются глубоко в мышцах. Методы наиболее информативны для оценки степени патологии, вовлечения в него других соединительнотканных структур.
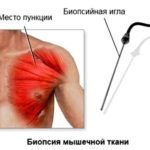
Обязательно осуществляется пункция коленного сустава для забора биологического образца. При необходимости одновременно обследуется полость сустава с использованием артроскопических инструментов. Рентгенография проводится только в качестве вспомогательного исследования. Полученные изображения помогают обнаружить участки обызвествления, наличие которых характерно для хронических суставных патологий. В некоторых случаях это диагностическое мероприятие позволяет своевременно обнаружить гонартроз и начать его лечение.
| Лабораторные анализы, проводимые в процессе диагностики бурсита коленного сустава | Основные цели исследования |
| Бактериологическое исследование пунктата | Применяется для установления вида патогенных микроорганизмов, их чувствительности к антибактериальным препаратам. По количеству сформировавшихся в питательных средах колоний можно судить о степени воспалительного процесса |
| Общий анализ крови | Повышенная скорость оседания эритроцитов указывает на протекающий в организме воспалительный процесс. Определение уровня С-реактивного белка позволяет исключить ревматоидные суставные патологии |
| Серологические исследования | Проводятся для выявления антигенов инфекционных агентов и антител, продуцируемых иммунной системой в ответ на их проникновение в организм. Используются в основном при подозрении на развитие специфических патологий — сифилиса, гонореи, уреаплазмоза, бруцеллеза, туберкулеза |
| Иммунологические исследования | Задачей исследований становится обнаружение аутоиммунных заболеваний, спровоцировавших возникновение бурсита |
Основные методы терапии
В большинстве случаев в начале терапии бурсита с помощью пункции из синовиальной сумки извлекается воспалительный экссудат. Затем ее полость промывается антисептическими растворами, а при необходимости — глюкокортикостероидами. Пациент может быть госпитализирован только при остром течении патологии, сопровождающемся сильными болями. Но в основном пациент сразу выписывается из больницы для лечения в домашних условиях.
Фармакологические препараты
Антибиотикотерапия проводится для купирования воспалительного процесса, спровоцированного патогенными микроорганизмами. При выборе лекарственных средств учитывается резистентность инфекционных агентов, стадия бурсита, возраст пациента и его состояние здоровья. Чаще всего в терапевтические схемы включаются препараты из следующих клинико-фармакологических групп:
- макролиды — Азитромицин, Кларитромицин, Эритромицин;
- цефалоспорины — Цефтриаксон, Цефазолин, Цефотаксим;
- полусинтетические, защищенные клавулановой кислотой пенициллины — Амоксиклав, Флемоклав, Аугментин.
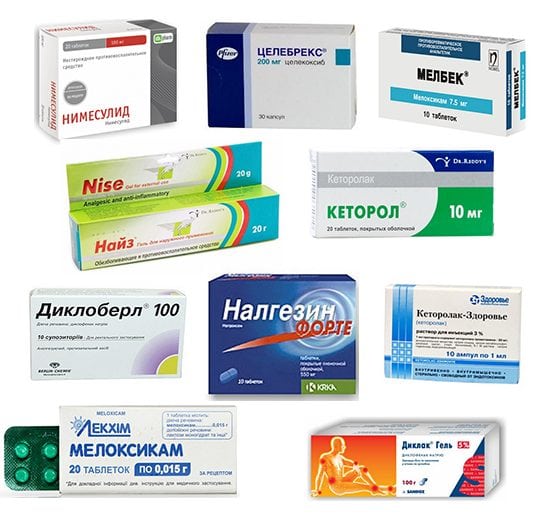
Антибиотики могут комбинироваться с противомикробными средствами, обычно сульфаниламидами. Во время или после проведения антибиотикотерапии назначаются эубиотики с лакто- и бифидобактериями для профилактики нарушения биоценоза кишечника, влагалища. Острые, пронизывающие боли быстро устраняют гормональные средства (Триамцинолон, Флостерон, Дипроспан), которые вводятся в полость сустава. При наличии у пациента противопоказаний к применению глюкокортикостероидов используются нестероидные противовоспалительные препараты (НПВП):
- растворы для внутримышечного введения — Диклофенак, Кеторолак, Мовалис, Ортофен;
- таблетки — Нурофен, Ибупрофен, Найз, Кетопрофен, Мелоксикам, Целекоксиб, Индометацин.
После снижения выраженности болей используются НПВП в виде гелей и мазей. Это Вольтарен, Фастум, Артрозилен, Долгит. При сопутствующем повреждении кожных покровов целесообразно применять Долобене.
Немедикаментозное лечение
В первые дни терапии ортопеды и травматологи рекомендуют прикладывать к воспаленному колену пакет, наполненный льдом и обернутый толстой тканью. Наложение холодового компресса на 10 минут каждый час способствует не только снижению интенсивности боли, но и рассасыванию отеков, гематом. Для ускорения восстановления поврежденных воспалением суставных структур назначаются 5-10 сеансов физиотерапевтических процедур:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- аппликации с озокеритом и парафином;
- бальнеолечение.
После купирования воспаления вместо холода используется сухое прогревание больного колена грелкой с горячей водой или мешочком с морской солью. Это стимулирует регенерацию тканей за счет улучшения микроциркуляции и кровообращения в суставе.
Обращаться к врачу следует при первых симптомах бурсита. Иначе неизбежна хронизация патологии, при которой вялотекущий воспалительный процесс повреждает структуры коленного сустава, провоцирует их деструктивно-дегенеративные изменения. Наличие в синовиальной сумке изолированных участков поврежденных тканей приводит к частым рецидивам и постепенному необратимому снижению функциональной активности сустава. В дальнейшем устранить возникшие осложнения возможно только с помощью хирургического вмешательства.
Похожие статьи