Разбираемся какой врач лечит артрит суставов: терапевт, ревматолог, травматолог, ортопед
Воспаление суставов относится к патологиям опорно-двигательного аппарата с ярко выраженным инфекционным патогенезом. За последние годы медицинской наукой выявлен широкий диапазон артритов и артрозов всех видов для более эффективного купирования очага локализации болезни. На вопрос, какой врач лечит артрит, однозначно ответить нельзя. Для терапии болезней суставов требуется многопрофильная помощь нескольких докторов: ортопедов, терапевтов, ревматологов, диетологов и даже пластических хирургов. Опираясь на данные диагностики и анамнеза пациента, специалисты обязаны принимать согласованные решения, чтобы поставить правильный диагноз и назначить комплексное лечение.
Специалисты, которые лечат болезни суставов
При первичном проявлении симптоматики суставных заболеваний рекомендуется обратиться в поликлинику, где под контролем рентгена и УЗИ лечением займутся:
- терапевт, консультирующий большинство пациентов в самом начале их пути лечения и перенаправляющий к другим врачам;
- артролог. Занимается исключительно суставами, поэтому идеально было бы записаться к нему;
- ревматолог. Имеет узкопрофильную специализацию, так как принимает больных с подозрением на системную красную волчанку или ревматоидный артрит;
- иммунолог, потребность в дополнительном посещении которого возникает при расстройстве аутоиммунных реакций, например, в случае ювенильного, ревматоидного артритов. При сопутствующем поражении сердца потребуется консультация кардиолога;
- вертербролог специализируется на устранении болезней позвоночного столба, в том числе артрита позвоночника;
- дерматовенеролог окажет содействие в лечении артритов и их рецидива, возникшего на почве системной красной волчанки или псориаза. При кожных высыпаниях нужно консультироваться у этого специалиста;
- педиатр внесет ясность в состояние здоровья ребенка и объяснит, как полностью купировать патологию, к какому врачу обратиться родителям;
- хирург проводит оперативное вмешательство в крайних случаях, замещая пораженные суставы протезами.
Если болезнь сопровождается патологическими изменениями, то комплексный мониторинг здоровья пациента осуществляют травматологи, ортопеды.
Причины возникновения и патогенез
Степень риска клинического инфицирования суставов зависит от вида проникшей патогенной микрофлоры, способа заражения и состояния иммунной системы человека. В большинстве случаев приживаются высоковирулентные бактерии с большим объемом инокулята. Происходит это следующими путями:
- Непосредственным проникновением через открытую рану (любые виды травм, укусы животных).
- Гематогенным распространением со стороны соседних или далеко локализованных участков инфекции.
- Во время интраоперационного пребывания пациента из-за нестерильных инструментов. Тогда в кровоток проникают болезнетворные микроорганизмы, провоцирующие впоследствии еще и бактериальный эндокардит.
Причина заражения элементов опорно-двигательного аппарата — проникновение бактерий стрептококка группы A, стафилококка, гонококка. Реже возникновение септического артрита встречается на фоне грамотрицательных организмов, включая кишечную палочку, вирусы Сальмонеллы и другие. Подвержены люди с ослабленным иммунитетом, что характерно для пациентов в послеоперационном периоде, при наличии авитаминоза или хронических патологий.
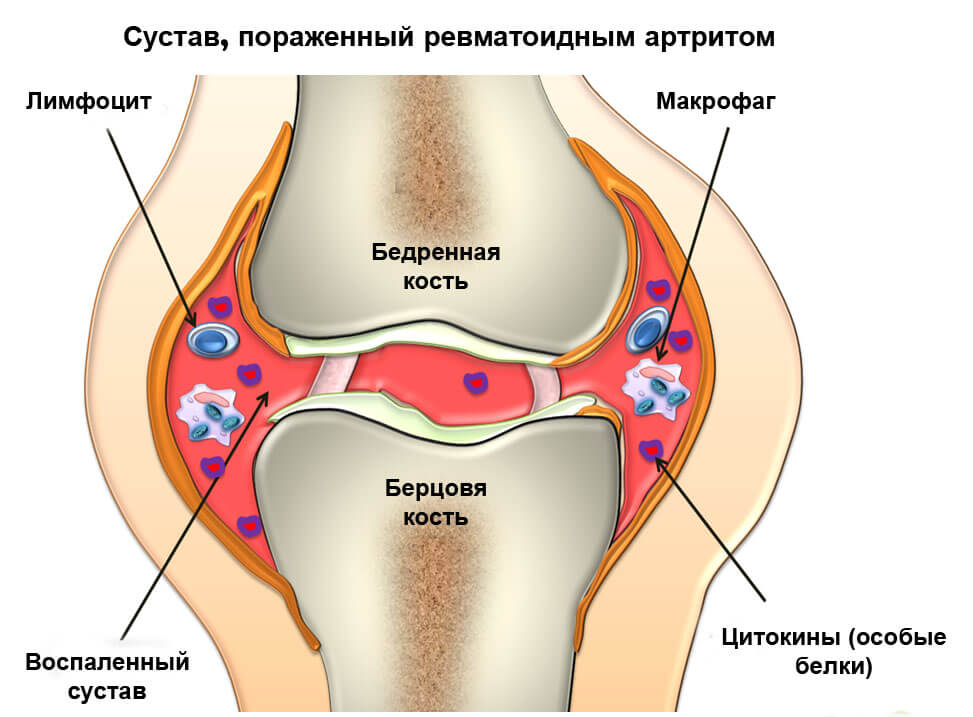
Артрит, возникший вследствие миграции бактерий через расщелины эндотелия внутри организма, опасен для здоровья пациента и может поставить под угрозу его жизнь. Недостаток кислорода в пораженных тканях снижает фагоцитарную активность белых кровяных клеток. Острая воспалительная реакция объясняется легкостью инфицирования из-за отсутствия базальной мембраны оболочки суставной капсулы. В результате гипертермированная поверхность производит повышенное количество синовиальной жидкости и гипертрофируется.
Процесс фагоцитоза высвобождает протеолитические ферменты, способные разрушить хрящевую ткань. Цитокины и другие индуктивные молекулы, совместно вырабатываемые лейкоцитами и синовиальной тканью, усиливают последующий воспалительный ответ. В 50% клинических случаев он является причиной поражения всех суставных поверхностей. На месте соприкосновения синовиальной оболочки с хрящом возникает одновременная эрозия костных тканей, что может привести к сепсису и полному разрушению сустава.
Классификация артритов
Для назначения курса лечения необходимо определить правильный диагноз. Анамнез, физический осмотр и лабораторные исследования способствуют более точным данным, отображающим прогрессирование болезни с момента ее зарождения. Поэтому для понимания сути первичных патологических изменений организма причины воспаления суставов условно делятся на виды, которые предшествуют или усугубляют заболевания. Встречаются следующие типы болезни:
- травматические (остеонекроз);
- воспалительные – инфекционный, ревматоидный, ювенильный артрит, псевдоподагра;
- остеохондропатические (генетико-мутационные) – дисплазия тазобедренного сустава, гемофильная инфекция и последующая форма патогенеза в виде гнойного артрита, болезнь Пертеса;
- идиопатические (остеоартроз);
- метаболические – чрезмерные отложения пирофосфата кальция, подагра, болезнь Гоше.
Характерная выраженность симптомов и их продолжительность играют важную роль в постановке диагноза. Например, постепенное усугубление проявлений артрита говорит о его нетравматической причине. Сопровождающаяся отечность свидетельствует о множественных воспалительных процессах в смежных тканевых структурах. Болезненные ощущения, ограничивающие повседневную деятельность, показывают всю серьезность заболевания.
Диагностика, применяемая для выявления артрита
Многие люди не знают, какой врач лечит артриты и артрозы, поэтому берут направление на обследование у терапевта и проходят основные его виды. В ортопедии применяют следующие методы диагностики:
- Лабораторная диагностика. Сдать кровь на анализ рекомендовано в случае затяжного септического процесса или неестественных болевых ощущений после замены сустава. На основании данных лабораторной диагностики становится понятно, есть ли воспаление. Полезны такие показатели, как скорость оседания эритроцитов и количество лейкоцитов.
- Рентгенограмма выявляет патологические изменения сустава на длительно протекающей стадии воспаления, но не всегда показывает поражение хрящевой ткани или околосуставную эрозию кости. Метод позволяет понять, какова локализация воспалительного процесса, если есть сомнение, что конкретно вызвало поражение, и действительно ли причина симптоматики – артрит коленного сустава. Какой врач лечит патологию, понятно – ортопед. На снимке визуализируется деформирование губчатой кости и кортикальная костная деструкция, выраженная остеопения при хроническом септическом артрите, остеомиелите. Общая периостальная реакция опасна потенциальным развитием склеротического некроза костной ткани. Недостатком признано затрудненное проведение исследования мягких тканей в области колена и бедра. Исключение — случаи с припухлостью, которая включает воздух, различима на снимке в виде дискретных зон аналогично загазованности кишечника при рентгенограмме брюшины.
- УЗИ отлично выявляет патологии тазобедренного сустава, воспаления мягких тканей, абсцесс. Перечисленные нарушения видит не только врач, но и другие специалисты общего профиля, которые по результату исследования направят пациента к ортопеду.
- Радионуклидная томография имеет высокую чувствительность к хроническим инфекциям опорно-двигательного аппарата благодаря вводимым радиоизотопам. Но выдает ложные положительные сигналы на острый септический артрит. Сложно отличимы сигналы артрита от асептического ослабления у пациентов с болезненными протезами, новообразованиями, травмами, переломами, послеоперационными или нейротрофическими изменениями организма. Часто используется для устранения сомнений относительно инфекционного процесса перед выполнением инвазивной процедуры.
- Компьютерная томография с реконструкцией проекции в сагиттальной или корональной плоскости применяется для выявления дискретных секвестров, изолированных от жизнеспособного сустава. КТ помогает оценить реальное состояние механического функционирования и целостности суставной оболочки, определить степень срастания переломов даже при наличии металлической фиксации оборудования, выявить расширение капсулы сустава и любые подтверждения хрящевой эрозии.
- Магнитно-резонансная томография — самый популярный исследовательский метод с беспрецедентной визуализацией костного мозга, абсцессов, синовиальных кист и инфицированных мягких тканей. МРТ облегчает обнаружение септических процессов и периартикулярного воспаления костной ткани на синовиально-хрящевом соединении.
- Часто проводится пункция сустава, аспирация синовиальной жидкости. Метод позволяет идентифицировать патогенную флору и нейтрализовать инфекцию. Визуально можно оценить состояние биоматериала. При инфекционной природе он имеет гнойное содержимое, серо-восковый или кровянистый оттенок; характеризуется чрезмерной мутностью, густотой; создает выраженный аморфный осадок. Подчитывая количество лейкоцитов, удается оценить уровень цитоза – в нем преобладают нейтрофилы (>85%). Это явление указывает на наличие воспалительного процесса. Если взятый биоматериал имеет геморрагическую составляющую или плавающий слой жира, то речь уже идет о серьезных патологиях или внутрисуставном переломе.
Квалифицированное видео-мнение о диагностике артрита:
Многих интересует: когда узкопрофильный врач лечит артрит, какой вид диагностики самый лучший? Перечисленные процедуры используются для определения наиболее точного диагноза – как по отдельности, так и совокупно.
Лучше использовать несколько видов диагностики, подтверждающих данные друг друга и снижающих количество ложных предположений. Гипертрофированная синовиальная оболочка обычно свидетельствует о прогрессировании инфицирования сустава, воспалении костного мозга или сухожилий.
Особенности лечения, проводимого в ортопедии
В ортопедии встречается несколько состояний, усложняющих практику врача. При таких клинических случаях подобрать оптимальную терапию специалисту сложно .
Речь идет об артрите, который возник на фоне:
- вирусного гепатита. Вирусный артрит – распространенная патология, с которой ведут активную борьбу в ортопедии при участии врачей-инфекционистов. Чаще всего воспаление суставов развивается на фоне вирусного гепатита. Поражение суставов не характеризуется агрессивной формой, но сложность в лечении создает потенциальная токсичность многих препаратов противоревматического свойства. Подбирая вид лечения для больных вирусным артритом, соблюдают осторожность, ограничиваясь минимально допустимым комплексом лекарственных средств. Целесообразно начинать терапию с парацетамола, при необходимости заменив его НПВП;
- эндопротезирования. Несмотря на применение высококачественных материалов, в ряде случаев существует риск развития воспаления даже эндопротезированных суставов. К факторам, вызывающим поражение, относятся иммунодефицитные состояния, аутоиммунные состояния, повторно перенесенные хирургические вмешательства, длительное проведение операции, протезирование суставов, которые по физиологическим особенностям расположены поверхностно. Если актуальны одновременно несколько факторов, риск инфицирования сустава возрастает до 50%;
- возрастных изменений. Ювенильный артрит занимает 30% всех выявленных воспалений суставов. Учитывая юный возраст пациентов, родителям бывает сложно понять, какой врач лечит артрит коленного сустава, голеностопного, локтевого или других сочленений. Достаточно обратиться к терапевту: врач назначит лечение с учетом стадии болезни и возраста пациента.
В данном видео пациент рассказывает, как перенес замену коленного сустава на фоне артрита:
Все антибиотики вводятся внутривенно в течение 60 минут или внутримышечно.
Перед назначением антибиотика предупредите врача, нет ли у вас на него аллергии. То же самое касается и остальных назначаемых препаратов: если ранее наблюдалась непереносимость, важно сообщить об этом ортопеду при консультации.
Лечение, которое применяют для лечения артритов
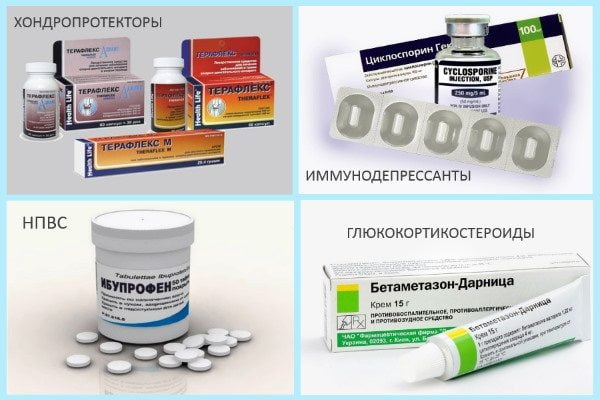
Специалисты применяют несколько групп лекарственных препаратов:
| Группа препаратов | Терапевтическая цель | Особенности применения |
| Антибиотики | Купировать воспалительный процесс, ограничив спектр его развития | Строго по схеме, предварительно выполнив пробу на индивидуальную чувствительность организма к главному действующему веществу |
| Хондропротекторы | Восстановить структуру хряща, остановить процесс его деструкции | Поскольку препараты этой группы обладают накопительным действием, курс их применения — не менее 2 недель |
| Анальгетики | Снизить интенсивность неприятных ощущений | С контролем общего самочувствия, с интервалом введения не менее 2 часов |
| Нестероидные противовоспалительные препараты (НПВП) | Устранить воспалительные явления в суставах и обезболить | Применять под строгим контролем общего самочувствия (из соображения профилактики развития нестероидной гастропатии) |
| Гормонотерапия | Устранить воспалительный процесс, предупредить переход патологии в хроническую форму | Применять под контролем ЭКГ и уровня артериального давления |
Дозировка медикаментов, кратность их приема и длительность курса определяются возрастом пациента, первопричиной воспаления суставов, стадией болезни на момент ее выявления. В зависимости от динамики состояния пациента комплекс назначений может дополняться. Решение о хирургическом вмешательстве принимают при неэффективности консервативного лечения.
Заключение
Не зная, кто лечит артрит, достаточно обратиться к терапевту по месту жительства или к специалисту любой частной клиники. Вас направят к ортопеду для получения консультации, прохождения анализов и получения лечения (если подтвердится факт наличия воспаления суставов). Важно не откладывать обращение к врачу, тогда повышается вероятность быстрого выздоровления, и, возможно, в проведении операции необходимости не возникнет.
Похожие статьи