Лечение ноющей боли в коленном суставе
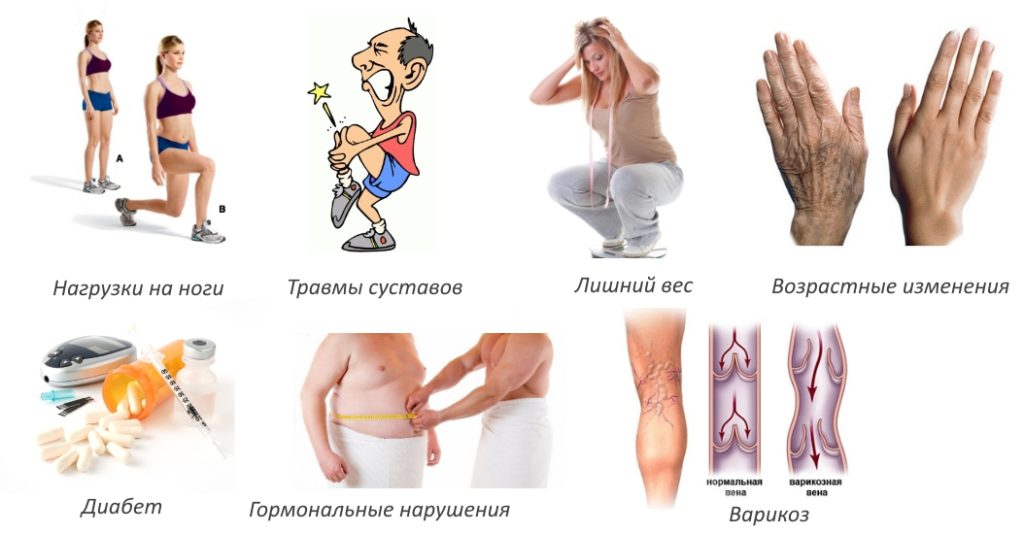
Ноющая боль в колене — частая причина обращения пациентов за квалифицированной медицинской помощью. Основными причинами дискомфортных ощущений становятся травмы, деструктивно-дегенеративные изменения в суставах, в том числе связанные с высокой двигательной активностью. Сложное анатомическое строение коленного сочленения и ежедневные нагрузки приводят к постепенному изнашиванию хрящевых тканей, нередко провоцирующему развитие хронического вялотекущего воспалительного процесса.
При отсутствии своевременной диагностики и врачебного вмешательства заболевания суставов колена имеют тенденцию быстро прогрессировать. Функциональная активность коленного сочленения снижается, заставляя человека вносить определенные коррективы в привычный образ жизни. А некоторые патологии опорно-двигательной системы становятся причиной утраты работоспособности и инвалидизации.
Естественные причины болезненных ощущений
К естественным причинам ноющих болей относятся физические нагрузки при усиленных спортивных тренировках или в результате выполнения тяжелой работы. В перетруженном в течение дня колене возникает раздражение, как ответная реакция на усталость. Именно она ощущается человеком, как боль. Устранить ее без лекарств помогут такие способы:
- теплая ванна;
- массирование колена плавными круговыми движениями;
- прогревание области болей.
Боли при избыточных нагрузках на коленные сочленения считаются естественными до тех пор, пока их частота не увеличивается. Дискомфортные ощущения хронического характера после интенсивных физических нагрузок свидетельствуют о начавшихся деструктивно-дегенеративных изменениях.
Ноющие боли в коленях бывают ноцицептивными и нейропатическими, что учитывается в терапии патологий опорно-двигательного аппарата. Ноцицептивный болевой синдром — следствие активации рецепторов периферической нервной системы в результате поражения суставных или мышечных тканей. А нейропатическая боль возникает из-за повреждения или снижения функциональной активности центральной нервной системы.
Во время вынашивания ребенка многие женщины жалуются гинекологам на ноющие боли в коленях, особенно в состоянии покоя. Обычно причиной дискомфортных ощущений становятся изменения гормонального фона, особенно двух его составляющих — прогестерона и эстрогена. Под их действием повышается эластичность связок и сухожилий, что необходимо для постепенной подготовки к родам. Также в организме беременных нередко возникает дефицит кальция, необходимого для активного функционирования опорно-двигательного препарата. В этом случае женщине назначаются сбалансированные комплексы микроэлементов, рекомендуется регулярный отдых.
Травмирование коленного сочленения
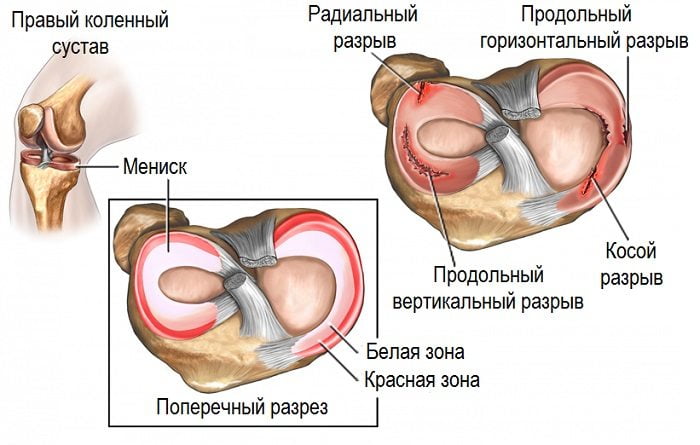
Травмирование колена — самая редкая причина ноющих болей, так как разрыв связок или повреждение мениска вызывает настолько сильный и острый болевой синдром, что человек немедленно госпитализируется в больницу. У некоторых дискомфортные ощущения появляются при резких переменах погоды (понижении или повышении атмосферного давления, уровня влажности, температурных перепадах). В этом случае ноющие боли спровоцированы изменениями в кровеносных сосудах, поврежденных во время травмирования несколько месяцев или лет назад. Если переломов, вывихов, разрывов связок и растяжений не было, то необходимо нанести визит к флебологу для исключения развивающегося тромбофлебита или венозной недостаточности.
А вот даже самый легкий ушиб коленного сочленения провоцирует кровоизлияние в рядом расположенные ткани. Возникает отек, болезненность, временно ограничивающие свободу передвижения. Ушиб не требует обращения за медицинской помощью в следующих случаях:
- выраженность болевого синдрома снижается в течение суток;
- сгибательно-разгибательные движения или ощупывание колена острую боль не вызывают.
Это свидетельствует о постепенном рассасывании гематомы и регенерации поврежденных тканей. Устранять боль лучше не приемом системных препаратов, а локальным нанесением наружных средств — гелей и мазей с НПВП (Вольтарен, Фастум, Диклофенак, Артрозилен, Кетонал, Индометацин). В первые два дня для лечения ушиба рекомендуются охлаждающие компрессы с кубиками льда. А затем для купирования ноющей боли лучше применять наружные средства с разогревающим и отвлекающим действием, в состав которых входят экстракты лекарственных растений, змеиный или пчелиный яд, экстракт жгучего красного перца.
К травматологу следует обратиться при нарастании интенсивности дискомфортных ощущений не только при движении, но и в состоянии покоя, а также при возникновении гиперемии и сильной отечности. Боль может быть спровоцирована сдвигом коленной чашечки, кровоизлиянием в суставные структуры, развитием острого воспалительного процесса, разрывом связок или повреждением мышечных волокон.
Патологии опорно-двигательной системы
Ноющая боль в коленях становится одним из первых симптомов прогрессирующих деструктивно-дегенеративных изменений в суставе. К их появлению приводят травмы, частый подъем тяжестей, чрезмерно активные спортивные тренировки. К провоцирующим разрушение коленного сустава факторам относятся малоподвижный образ жизни, несбалансированный рацион, острое переживание даже рядового бытового конфликта и генетическая предрасположенность. Вероятность деструкции хрящей и костей возрастает по мере старения человека.
После обращения в больничное учреждение обязательно проводится дифференциальная диагностика пациента. Это необходимо для исключения других патологий, не связанных с опорно-двигательным аппаратом. Ноющая боль в коленном сочленении нередко возникает при сахарном диабете, бронхиальной астме, тиреотоксикозе, гепатитах, нарушении кроветворения. В этом случае начинается лечение основного заболевания с одновременным устранением симптоматики. Подход к терапии любых суставных патологий аналогичен: пациенту назначаются препараты для устранения причины деструкции тканей, купирования воспаления и отечности, снижения болевого синдрома и предупреждения дальнейшего разрушения хрящей, костей, связок и сухожилий.
| Причина ноющей боли в коленном суставе | Фармакологические препараты и другие методы консервативной терапии |
| Травмирование | Холодные компрессы, гели и мазей с НПВП (Вольтарен, Фастум, Диклофенак, Артрозилен, Кетонал, Индометацин), наружные средства с разогревающими компонентами (Капсикам, Финалгон, Апизартрон, Випросал, Наятокс) |
| Бурсит | Нестероидные противовоспалительные препараты (Кетопрофен, Индометацин, Мовалис, Артрозан), структурно-модифицирующие средства (Эльбона, Мукосат, Хондроксид), глюкокортикостероиды |
| Ревматоидный артрит | НПВП (Мелоксикам, Кетопрофен, Целекоксиб, Диклофенак, Нимесулид), базисные средства (Сульфасалазин, Метотрексат), аминохинолиновые препараты (Азатиоприн, Циклофосфан, Циклоспорин, Ремикейд, Тимодипрессин), глюкокортикостероиды (Преднизолон, Дексаметазон, Метилпреднизолон, Триамцинолон), биологические препараты (Хумира, Актемра, Ритуксимаб, Оренция) |
| Подагра | Препараты для снижения уровня мочевой кислоты (Аллопуринол, Пробенецид, Пеглотикейз, Фебуксостат), противовоспалительные нестероидные средства (Ортофен, Ибупрофен, Вольтарен, Целекоксиб), глюкокортикостероиды, специальная диета |
| Остеопороз деформирующий | Электрофорез с анестетиками (Новокаин, Лидокаин, Тримекаин), магнитотерапия, лазеротерапия, НПВС, хондропротекторы (Терафлекс, Структум, Алфлутоп), анальгетики, витамины группы B |
| Синовит | НПВС (Кетонал, Кетонал Форте, Артрозилен, Мелоксикам, Диклофенак), антибиотики цефалоспоринового ряда, макролиды, полусинтетические пенициллины, сульфаниламиды, глюкокортикостероиды (Преднизолон, Дексаметазон) |
Подагра
Эта системная патология развивается в результате воспалительных процессов, возникших из-за отложения в коленном сочленении кристаллических структур, сформированных из солей мочевой кислоты. Почки утрачивают способность выводить ураты, и они начинают накапливаться в организме. При обострениях заболевания развивается сильнейшая боль, повышается температура тела не только в суставе: у человека может возникать лихорадочное состояние и даже озноб. Но такая симптоматика характерна только для подагры средней и высокой степени тяжести, которые проявляются спустя 6-9 лет после ее дебюта. А на начальной стадии патологии ее основным признаком становится именно ноющая боль в колене. На этом этапе подагру трудно диагностировать, так как ее симптомы очень схожи с клиническими проявлениями ревматоидного артрита или рожистого воспаления.
Современные эпидемиологические данные свидетельствуют об истинном увеличении распространенности болезни за последние три десятилетия в 20 раз. Согласно результатам клинических испытаний, причиной развития патологии становится воспалительный артрит у мужчин старше 35 лет. В странах Европы доля подагры составляет от 1,5 до 5% всех ревматических заболеваний.
Полное излечение подагры пока невозможно, поэтому пациенту назначаются препараты для пожизненной поддерживающей терапии, направленной на снижение выраженности симптоматики и предупреждения процессов формирования уратов. Курсовой прием медикаментозных средств позволяет быстро купировать воспаление и устранить ноющие боли в коленных суставах. Врачи предупреждают о необходимости начала лечения на ранней стадии подагры до развития серьезных осложнений. Больному также советуют изменить питание для контроля уровня мочевой кислоты и профилактики рецидивов. Препаратами первого выбора становятся следующие лекарственные средства:
- Аллопуринол;
- Фебуксостат;
- Пробенецид;
- Пеглотикейз.
Механизм действия этих препаратов базируется на снижении продуцирования в организме мочевой кислоты или постепенном растворении накопившихся уратов. Для устранения ноющей боли в колене на начальной стадии патологии или во время ремиссии пациенту назначаются анальгетики или нестероидные противовоспалительные средства в таблетированной форме: Найз, Кеторол, Ибупрофен. А при обострениях подагры рекомендовано применение глюкокортикостероидов в виде инъекционных растворов, которые купируют воспаление и связанный с ним острый болевой синдром.
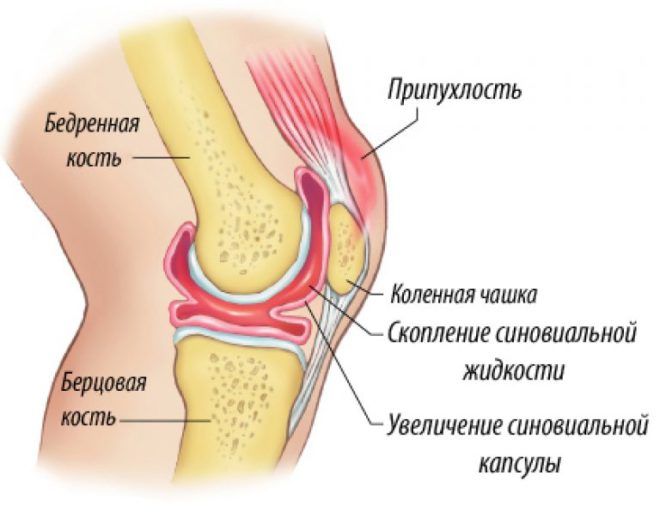
Деформирующий остеоартроз
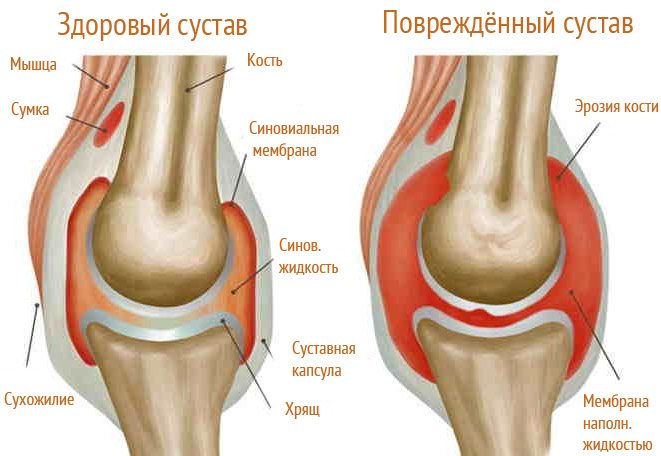
Из всех суставов, находящихся в опорно-двигательной системе человека, остеоартроз чаще всего повреждает коленные сочленения. В зависимости от стадии течения патологии и индивидуальных особенностей деструктивно-дегенеративные изменения диагностируются в хряще, субхондральных костях, синовиальных оболочках, связках, капсулах и околосуставных мышцах. Прогрессирование остеоартроза сопровождается уменьшением толщины хрящевых тканей, причем этот процесс не становится источником ноющих болей в колене. Она возникает в результате повреждения других суставных структур, определяя разнообразный характер дискомфортных ощущений. Еще несколько лет назад остеоартроз коленного сочленения считался исключительно дегенеративной патологией, но в последнее время появляются подтвержденные клиническими испытаниями данные о важной роли воспалительного процесса в патогенезе заболевания.

При деформирующем остеоартрозе снижение качества жизни отмечают до 75 % пациентов, а инвалидизация составляет от 11 до 20 % наблюдений. Поэтому своевременная диагностика и лечение хронической патологии приобрела социальное значение. Утрата профессиональной работоспособности у пациентов с остеоартрозом сравнима с таковой у больных заболеваниями сердечно-сосудистой системы.
К терапии остеоартроза практикуется комплексный подход, при котором обязательно учитываются этиологические обстоятельства, частота рецидивов и степень деструктивно-дегенеративных изменений. Ревматологи рекомендуют снизить нагрузку на колено за счет уменьшения двигательной активности, а для устранения ноющей боли проводятся физиотерапевтические процедуры. Они позволяют также предупредить распространение воспаления на здоровые суставные структуры и уменьшить отечность мягких тканей. Наибольшая клиническая эффективность характерна для следующих физиопроцедур:
- аппликации с парафином и озокеритом;
- высокочастотная электротерапия;
- электрофорез с анестетиками (Новокаин, Лидокаин, Тримекаин);
- магнитотерапия;
- лазеротерапия.
Устранить боль слабой интенсивность поможет локальное нанесение мазей и гелей, активными ингредиентами которых являются нестероидные противовоспалительные средства: Вольтарен, Фастум, Найз, Долобене, Кетонал. Пациентам рекомендован также длительный прием структурно-модифицирующих препаратов с глюкозамином и хондроитином: Артра, Глюкозамин Максимум, Терафлекс, Структум. Хондропротекторы не только предупреждают деструктивно-дегенеративные изменения, но и восстанавливают поврежденные ткани коленного сочленения.
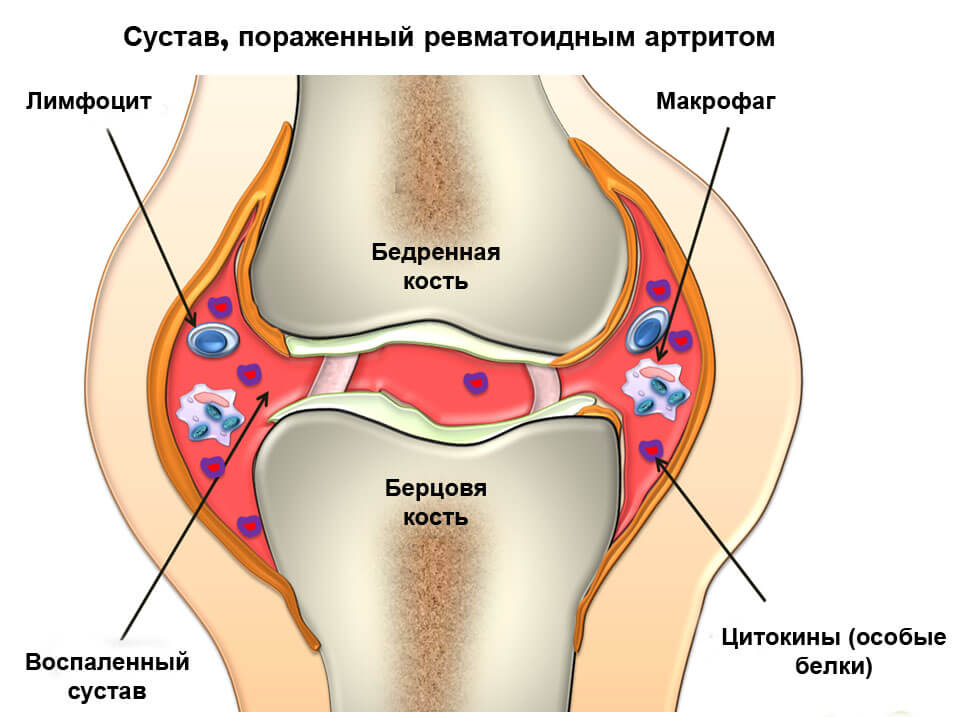
Ревматоидный артрит
Ноющая боль в коленном суставе может стать начальным симптомом развивающегося ревматоидного артрита — аутоиммунной патологии неизвестного происхождения, которая поражает около 1% работоспособного населения. Для него характерно хроническое прогрессирующее течение на фоне постепенно появляющегося эрозивного артрита и системного поражения внутренних органов. При отсутствии сопутствующей медикаментозной терапии у человека изменяется внешность, нарушается сон, возникает эмоциональная нестабильность, физический дискомфорт и значительно ограничиваются функциональные возможности. Определенная сложность в терапии ревматоидного артрита заключается в нарушении восприимчивости к препаратам во время прогрессировании заболевания с вовлечением в патологию новых суставных и внесуставных структур.
Ревматоидный артрит с определенной клинико-рентгенологической симптоматикой и иммунологическими маркерами — гетерогенное заболевание. Его вариабельность можно отследить уже на начальной стадии патологии. У 70% людей ревматоидный артрит развивается постепенно, у 10% — остро, у 20% — подостро.
Лечение ревматоидного артрита нередко длится на протяжении всей жизни человека и заключается в предупреждении рецидивов. Ревматологи включают в терапевтические схемы пациентов препараты для купирования воспаления, устранения болезненных ощущений, восстановления поврежденного коленного сустава. Независимо от характера боли (ноющая, тупая, острая) для лечения патологии используется несколько групп медикаментозных средств для перорального приема или парентерального введения:
- НПВП — Мелоксикам, Кетопрофен, Целекоксиб, Диклофенак, Нимесулид;
- базисные средства — Сульфасалазин, Метотрексат, аминохинолиновые препараты, Лефлуномид, Азатиоприн, Циклофосфан, Циклоспорин, Ремикейд, Тимодипрессин;
- глюкокортикостероиды — Преднизолон, Дексаметазон, Метилпреднизолон, Триамцинолон;
- биологические препараты — Актемра, Ритуксимаб, Оренция.
Для этих препаратов характерно наличие широкого перечня проявляемых побочных эффектов. Для их минимизации пациентам назначаются наружные НПВП (Индометацин, Диклофенак, Ортофен), позволяющие существенно снизить дозировки системных средств. В качестве патогенетического лечения используются хондропротекторы: Алфлутоп в инъекциях, Артро-Актив и Терафлекс в таблетках и мазях.
Синовит
Изнутри полость коленного сустава выстлана синовиальной оболочкой, имеющей ворсинки для увеличения поверхности синтеза синовиальной жидкости и стимулирующей ее выработку. В ней расположено большое количество нервов и сосудов для обеспечения обмена веществ и питания суставного хряща. Травмы, инфекции, аллергические реакции, эндокринные патологии и нарушение метаболизма могут стать причинами развития воспалительного процесса. У пациента диагностируется синовит, основными клиническими проявлениями которого становятся тупая, ноющая боль в колене и его отечность различной интенсивности. При отсутствии врачебного вмешательства заболевание обостряется, провоцируя симптомы общей интоксикации организма: апатию, слабость, гипертермию, а иногда и диспепсические расстройства.
У больных с хронической формой гепатита C в 50% случаев выявляется суставной синдром, который провоцирует воспаление синовиальной оболочки. Все обследованные жаловались на ноющие боли в суставах, а более 52% — на припухлость и ограничение объема движений.
Синовит часто сопровождает подагру, остеоартроз, ревматоидный артрит, поэтому его лечение проводится одновременно с основной патологией. Ноющая боль в колене обычно возникает при хроническом воспалительном процессе, который хорошо купируют глюкокортикостероиды: Дексаметазон, Гидрокортизон, Преднизолон. Одно из выраженных побочных действий гормональных препаратов — истончение костных структур, поэтому врачи могут заменять их нестероидными противовоспалительными средствами, активными ингредиентами которых являются:
- Кетопрофен (Кетонал, Кетонал Форте, Артрозилен);
- Мелоксикам (Мовалис, Аспикам, Зелоксим);
- Нимесулид (Найз, Нимесил, Немулекс, Актасулид).
Они комбинируются с ингибиторами протонной помпы, предупреждающими повреждение слизистых оболочек желудочно-кишечного тракта. Если при проведении лабораторной диагностики выявлена инфекционная этиология синовита, то в терапевтические схемы включаются антибактериальные препараты, чаще всего полусинтетические пенициллины с клавулановой кислотой, макролиды и антибиотики цефалоспоринового ряда. Использование хондропротекторов позволяет сохранить целостность синовиальных оболочек и оптимизировать состав синовиальной жидкости.
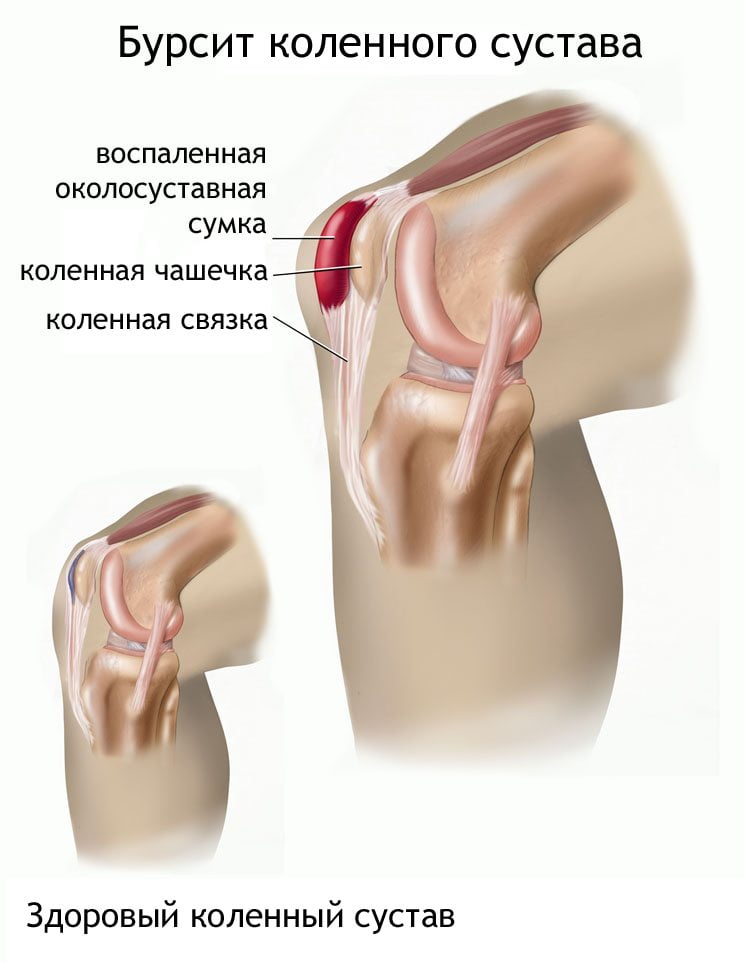
Бурсит
Ноющая боль в коленном суставе — одно из клинических проявлений бурсита, возникающего в результате травмирования, избыточных физических нагрузок или инфицирования. Для заболевания характерно скопление жидкости в полости сустава, что приводит к его заметному увеличению. Даже при остром бурсите не всегда возникают выраженные дискомфортные ощущения, человека больше тревожит ограничение движения. Ноющие боли в коленном сочленении возникают на стадии ремиссии и в самом начале патологии. Бурсит можно диагностировать самостоятельно с помощью пальпации сустава: под кожей находится уплотнение различной формы и размера. Под воздействием неблагоприятных факторов в накопившуюся жидкость проникают бактерии, относящиеся к гноеродной флоре, что чревато некрозом сумки, образованием подкожных и межмышечных флегмон, развитием гнойного артрита и остеомиелита.
Одной из основных причин бурсита становится длительное нахождение человека в вертикальном положении, что позволяет отнести его к профессиональным заболеваниям. Патология наиболее часто диагностируется у спортсменов, продавцов, провизоров, парикмахеров, официантов и уборщиц.
Устранение ноющих болей в коленном суставе при бурсите зависит от формы и стадии основной патологии. Если она не сопровождается бактериальной инфекцией, то пациенту назначают НПВП. Наиболее эффективно комбинирование наружных и системных препаратов этой фармакологической группы. Курсовое применение НПВП позволяет купировать воспаление и болевой синдром, избавить человека от припухлости колена и скованности движений. Также в терапевтическую схему включаются анальгетики, миорелаксанты и глюкокортикостероиды. Как и все патологии, протекающие на фоне деструктивных изменений в тканях, бурсит способен быстро прогрессировать. Для предупреждения развития событий по такому негативному сценарию пациенту рекомендован прием хондропротекторов:
- Эльбоны;
- Мукосата;
- Хондроксида.
Бурсит инфекционного происхождения подлежит лечению антибиотиками цефалоспоринового ряда (Супракс, Цефтриаксон, Цефотаксим), макролидами (Азитромицин, Кларитромицин), защищенными пенициллинами (Аугментин, Флемоклав, Амоксиклав). Одновременно с антибактериальными препаратами могут назначаться противомикробные средства, в том числе сульфаниламиды. А курсовой прием пробиотиков с лактобактериями необходим для профилактики кишечного дисбактериоза.
Боль в коленях практически всегда становится сигналом о наличии в суставах патологии различной степени выраженности. Использование народных средств, как и самолечение, не только безрезультативно, но и очень опасно. Временное устранение симптоматики заболевания станет причиной дальнейшего его прогрессирования при отсутствии квалифицированной медицинской помощи. Только своевременная инструментальная и лабораторная диагностика позволит провести адекватную терапию, предупредить развитие необратимых осложнений, избежать хирургического вмешательства.
Похожие статьи